Les vaccins contre la mpox commencent enfin à arriver en Afrique. Mais des questions persistent sur le virus
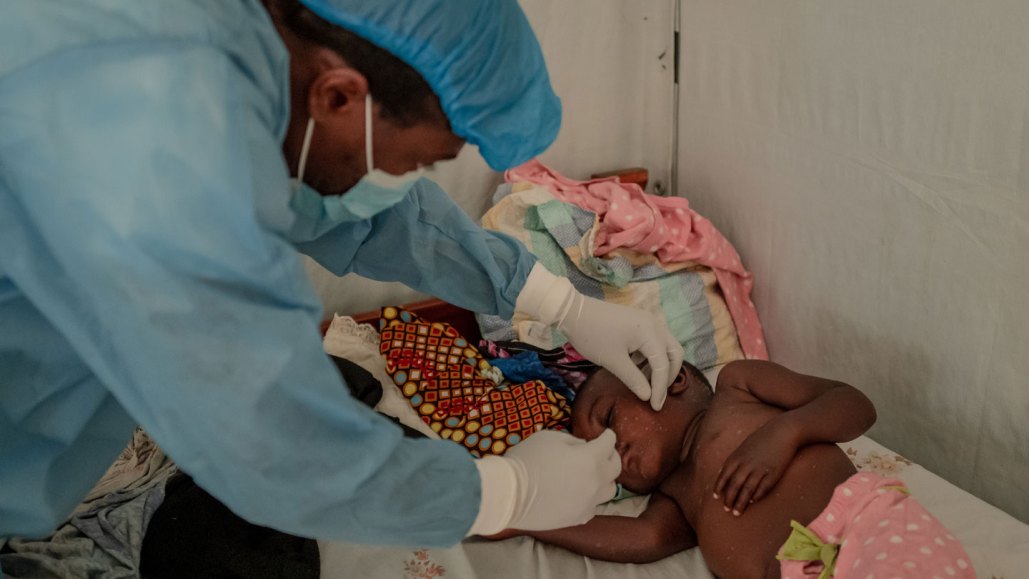
Lorsque le virus responsable de la mpox est apparu sur la scène internationale en 2022, les pays du monde entier, y compris les États-Unis, se sont tournés vers des vaccins ciblant le virus de la variole étroitement apparenté pour en limiter la propagation. Cependant, ce n'est qu'en 2024 que l'Afrique, le continent où le virus est apparu et a commencé à se propager parmi les personnes, a reçu ses premières doses.
Le 13 septembre, l'Organisation mondiale de la santé a autorisé un vaccin contre la variole appelé Jynneos, fabriqué par la société pharmaceutique danoise Bavarian Nordic, pour lutter contre la propagation croissante de la mpox - une mesure administrative visant à accélérer la distribution. Le Nigeria avait reçu 10 000 doses le 27 août dans le cadre d'un don des États-Unis, et environ 99 000 doses supplémentaires sont arrivées en République démocratique du Congo le 5 septembre. Mais d'autres pays d'Afrique attendent toujours, et des millions de doses supplémentaires sont nécessaires pour faire face à la propagation croissante de la mpox en Afrique centrale, tandis que les chercheurs se dépêchent d'en apprendre davantage sur le virus et sa diffusion.
Science News recueille les questions des lecteurs sur la manière de naviguer dans le changement climatique de notre planète.
Que voulez-vous savoir sur la chaleur extrême et comment elle peut conduire à des événements météorologiques extrêmes?
Le Congo est au centre de la recrudescence des cas de mpox (anciennement connue sous le nom de variole du singe) qui ont déclenché une nouvelle déclaration d'urgence en matière de santé publique de l'OMS (SN: 14/8/24). Cette maladie parfois mortelle est un problème ancien dans la région, provoquant des symptômes tels que de la fièvre, des douleurs musculaires et une éruption cutanée caractéristique ressemblant à des boutons ou des ampoules.
Depuis le premier cas de mpox en 1970, la plupart des cas sont apparus de manière sporadique chez de jeunes enfants, généralement après avoir été exposés à des animaux sauvages tels que des rongeurs ou des primates infectés par le virus, et ont parfois provoqué de petites épidémies. Mais le Congo a enregistré une hausse régulière des cas au cours de la dernière décennie, entraînée par des virus appartenant à un sous-groupe appelé clade I. Derrière la dernière urgence sanitaire se trouvent des versions du clade I se propageant de personne à personne dans un nombre croissant de pays, y compris à travers des réseaux sexuels.
« En tant que scientifiques, nous ne sommes pas surpris [que cela se produise] car nous sonnons l'alarme depuis un certain temps », déclare Jean Nachega, épidémiologiste à l'Université de Pittsburgh. « Mais on dirait que pas beaucoup de gens écoutaient. » Les scientifiques essaient de rattraper des décennies de recherche sur les vaccins, les médicaments et les diagnostics pour une maladie longtemps négligée.
La première urgence sanitaire liée à la mpox qui a durement touché les Amériques et l'Europe en 2022 - causée par des virus d'une branche différente de l'arbre généalogique appelée clade II - a finalement diminué et s'est officiellement terminée en mai 2023 après une baisse des cas mondiaux. Mais peu de ressources ont été allouées à l'Afrique, et la propagation du virus n'y a pas été résolue. Maintenant, un nouveau groupe appelé clade Ib est apparu au Congo qui semble plus capable de se propager facilement parmi les personnes.
« Les virus prospèrent sur l'opportunité », explique Boghuma Titanji, médecin spécialiste des maladies infectieuses à l'École de médecine de l'Université Emory à Atlanta. En se propageant, les virus peuvent acquérir des modifications génétiques qui les aident à s'adapter de manière à mettre en danger les personnes. « Devrions-nous vraiment attendre l'émergence d'un nouveau variant avant de soudainement jouer à rattraper avec une nouvelle déclaration d'urgence en matière de santé publique pour répondre à la mpox, alors que nous aurions pu le faire en [2022] ? »
À la suite de la dernière déclaration d'urgence sanitaire, des pays comme le Japon, l'Espagne et les États-Unis s'engagent à faire des dons de vaccins dans les endroits touchés. Pendant ce temps, près de 6 000 cas de mpox sont confirmés dans 15 pays africains au 13 septembre, des dizaines de milliers d'autres étant suspects, et 724 personnes sont décédées. Voici ce que nous savons jusqu'à présent sur les dernières épidémies de mpox et les virus qui les causent, et ce que les chercheurs espèrent encore apprendre.
Lorsqu'on parle de virus, « clade » fait référence à des groupes de proches parents qui se regroupent sur l'arbre généalogique viral. Les virus responsables de la mpox peuvent être classés en clade I et clade II ; chacun circule dans différentes parties de l'Afrique.
Historiquement, les virus du clade II ont été transmis des animaux aux personnes dans certaines parties de l'Afrique de l'Ouest, dont la Sierra Leone et le Nigeria. Mais vers 2014, un virus du clade II a commencé à se propager parmi les personnes, ont rapporté des chercheurs dans un préprint publié le 19 juin sur medRxiv.org qui n'a pas encore été évalué par des pairs. Les autorités sanitaires ont détecté les premiers cas chez l'homme en 2017, cinq ans plus tard, en 2022, l'épidémie est devenue mondiale, se propageant principalement parmi les réseaux sexuels d'hommes ayant des relations sexuelles avec d'autres hommes. Les virus du clade II continuent de circuler au Nigeria et provoquent des cas sporadiques ailleurs.
Deux groupes de virus du clade I, appelés clade Ia et clade Ib, habituellement trouvés au Congo, sont au centre de la nouvelle urgence de santé publique. Le clade Ia affecte principalement les enfants. Cela est en partie parce que les enfants aiment jouer dans les forêts, où ils pourraient entrer en contact avec des animaux infectés, explique Nachega, bien qu'il y ait parfois une transmission entre les personnes. En 2023 et 2024, des cas de clade Ia ont également été signalés en République centrafricaine et en République du Congo. Deux groupes de virus de la variole du singe appelés clade I et clade II provoquent la variole du singe. Chaque groupe est détecté dans différentes parties du monde. Deux sous-groupes du clade I, nommés clade Ia (vert) et clade Ib (bleu), sont principalement trouvés en République démocratique du Congo. Les deux se sont propagés dans des pays voisins et le clade Ib a été détecté chez des voyageurs en Suède et en Thaïlande. Le clade II (orange) se trouve principalement dans certaines parties de l'Afrique de l'Ouest. À la suite d'une épidémie au Nigéria, les virus du clade II ont provoqué une propagation internationale en 2022. Puis en septembre 2023, il y a eu une épidémie de variole du singe avec une transmission interhumaine à Kamituga, une zone minière dans l'est du Congo. Comme celles causées par les virus du clade II, l'épidémie était liée à des contacts sexuels, cette fois avec des travailleurs du sexe et leurs clients. Le nouveau clade viral à l'origine de l'épidémie, que Nachega et ses collègues ont baptisé clade Ib, présente des mutations indicatives de la transmission interhumaine, ont rapporté l'équipe le 13 juin dans Nature Medicine. "C'était la première confirmation scientifique que quelque chose de nouveau s'est produit avec ce virus", déclare Nachega. À ce jour, les virus du clade Ib se sont propagés à quatre pays voisins du Congo - le Burundi, le Kenya, le Rwanda et l'Ouganda - et quelques cas liés aux voyages ont été signalés en Suède et en Thaïlande. La propagation semble également s'être étendue au-delà des réseaux sexuels pour se propager dans les foyers, probablement par contact étroit. Au Burundi, environ 30 % des cas confirmés au 17 août concernaient des enfants de moins de 5 ans. Selon l'OMS, les virus du clade I pourraient être plus graves et mortels que les versions du clade II. Mais les données sont floues. Parce que les clades affectent des populations différentes, il est possible que des facteurs tels que l'âge ou la qualité des soins de santé brouillent le tableau, rendant la maladie plus mortelle dans certains endroits que dans d'autres. Après que l'OMS a déclaré la variole, un virus étroitement apparenté, éradiqué en 1980 et a cessé les vaccinations, les gens sont devenus de plus en plus susceptibles aux épidémies de variole du singe au fil du temps. Maintenant, avec l'immunité qui protégeait autrefois contre les deux virus en diminution en Afrique et dans le monde entier, les cas de variole du singe sont en augmentation. Mais les chercheurs ont d'innombrables questions sur la manière dont les virus du clade Ia et Ib se propagent spécifiquement. Par exemple, plus de la moitié des 5000 cas confirmés de variole du singe au Congo au 5 septembre concernaient des enfants de moins de 15 ans, selon les Centres africains de contrôle et de prévention des maladies. Alors que le clade Ib a durement frappé les adultes, les enfants de ce groupe d'âge ont connu des résultats pires que les adultes après avoir été infectés par des virus de l'un ou l'autre clade. On ne sait pas combien de cas concernent des nourrissons, de jeunes enfants ou des adolescents, et il est possible que différentes activités soient à l'origine de la propagation du virus dans chaque groupe, selon Titanji. Les soignants pourraient exposer les jeunes enfants par contact étroit lorsqu'ils portent les nourrissons dans leurs bras. Les enfants plus âgés pourraient être exposés en travaillant dans des mines et en étant en contact avec d'autres adultes. En septembre 2023, les virus du clade Ib ont déclenché une épidémie de variole du singe dans la ville minière congolaise de Kamituga. Depuis janvier 2024, le Congo a signalé plus de 6 500 cas confirmés de variole du singe des clades Ia et Ib, avec des dizaines de milliers de cas suspects supplémentaires. Les virus se sont également propagés aux pays voisins, dont le Burundi et la République du Congo. Le Burundi et trois autres pays - le Kenya, le Rwanda et l'Ouganda - n'avaient jamais signalé de variole du singe auparavant. Certains de la transmission pourraient se produire par des gouttelettes respiratoires libérées lors de la parole ou de la respiration. Bien que la plupart de la transmission se fasse par contact étroit, les foyers surpeuplés, où les enfants se réunissent avec d'autres membres de la famille, pourraient offrir au virus de multiples voies de propagation parmi de nombreuses personnes. "Si vous ne comprenez pas ces dynamiques de transmission, cela rend plus difficile de prédire" ce qui pourrait se produire lorsque le virus passe dans un autre pays ou continent où les modes de vie diffèrent, déclare Titanji. S'il y avait une épidémie en dehors de l'Afrique centrale, par exemple, "verrions-nous un impact disproportionné sur les enfants?" Le virus se propage également à travers les réseaux sexuels chez les adultes, déclare Titanji. Elle aimerait savoir si le virus persiste dans certaines parties du corps, rendant certains types de contact plus risqués que d'autres, ou si les gens peuvent transmettre le virus à d'autres même s'ils n'ont pas de symptômes.Les vaccins sont parmi les meilleurs outils disponibles. L'Africa CDC a déclaré que le continent a besoin d'environ 10 millions de doses de vaccin pour maîtriser les épidémies de mpox. Mais étant donné les difficultés précédentes à obtenir des doses en main, et les obstacles à fabriquer suffisamment de doses, cela représente un défi difficile à relever. De plus, "nous avons encore besoin de données concrètes" pour comprendre l'efficacité des vaccins existants contre la variole pour protéger les gens des virus de clade Ib, déclare Nachega. Les chercheurs développent des vaccins spécifiques au mpox (bien qu'ils ne soient pas encore prêts à être testés sur des humains, donc ils ne sont pas utiles dans l'épidémie actuelle). Un candidat a surpassé le vaccin contre la variole Jynneos pour protéger les macaques rhésus du mpox, les chercheurs ont rapporté le 4 septembre dans Cell. Les animaux vaccinés avaient moins de lésions et moins de jours de symptômes que ceux ayant reçu soit Jynneos soit un placebo. "Nous ne pouvons pas avoir une autre stratégie basée sur les vaccins", a déclaré Ayoade Alakija, médecin spécialiste des maladies infectieuses et président de l'Alliance pour la Livraison des Vaccins de l'Union Africaine, lors d'une réunion du Comité Régional de l'OMS pour l'Afrique le 28 août sur le mpox. "Nous devons faire de la santé primaire. Nous devons faire les choses de base. Ce n'est pas juste une question de vaccins." Quelques médicaments existent pour traiter la variole, par exemple. Mais il n'est pas clair à quel point ces antiviraux sont efficaces contre le mpox. Un test récent du médicament tecovirimat a montré que les éruptions cutanées des personnes traitées infectées par des virus de clade I ne se résolvaient pas plus rapidement que celles qui avaient reçu un placebo. Aider les gens à comprendre comment changer de comportement de manière à freiner la transmission est également important, selon Titanji. Lors de l'épidémie de 2022, les militants ont relayé le message que le virus causant le mpox se propageait parmi les hommes ayant des rapports sexuels avec d'autres hommes, et que limiter les rencontres sexuelles pouvait protéger les gens contre le mpox. "Et cela a fonctionné", déclare Titanji. Pourtant, sans suffisamment de doses pour protéger les groupes à haut risque dans les pays touchés, l'épidémie risque de se poursuivre pendant un certain temps, déclare Nachega. "Personne n'est en sécurité tant que l'Afrique n'est pas en sécurité." Des questions ou des commentaires sur cet article ? Envoyez-nous un e-mail à [email protected] | FAQ sur les réimpressions E. Parker et al. L'épidémiologie génomique révèle le moment et l'origine de l'émergence du mpox chez l'homme. medrXiv.org. Publié le 19 juin 2024. doi: 10.1101/2024.06.18.24309104. E.H. Vakaniaki et al. Épidémie humaine soutenue d'une nouvelle lignée clade I de MPXV dans l'est de la République Démocratique du Congo. Nature Medicine. Publié en ligne le 13 juin 2024. doi: 10.1038/s41591-024-03130-3. E.M. Mucker et al. Comparaison de la protection contre le mpox après vaccination par ARNm ou vaccin à Ankara modifié vaccinia chez les primates non humains. Cell. Publié en ligne le 4 septembre 2024. doi: 10.1016/j.cell.2024.08.043. Erin I. Garcia de Jesus est rédactrice à Science News. Elle est titulaire d'un doctorat en microbiologie de l'Université de Washington et d'un master en communication scientifique de l'Université de Californie, Santa Cruz. Abdullahi Tsanni est stagiaire en écriture scientifique à Science News à l'été 2024. Il a obtenu un master en écriture scientifique au Massachusetts Institute of Technology. Nous sommes à un moment critique et soutenir le journalisme climatique est plus important que jamais. Science News et notre organisation mère, la Society for Science, ont besoin de votre aide pour renforcer la littératie environnementale et veiller à ce que notre réponse au changement climatique soit informée par la science. Veuillez vous abonner à Science News et ajouter 16 $ pour étendre la littératie scientifique et la compréhension.



